Atresia tricuspídea (AT)
¿Qué es la atresia tricuspídea?
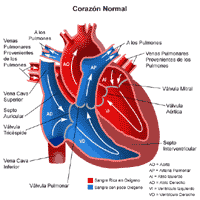
La atresia tricuspídea o atresia tricúspide es un defecto cardíaco congénito (presente al nacer) que ocurre debido al desarrollo anormal del corazón del feto durante las primeras 8 semanas de embarazo. En esta condición, la válvula tricúspide, normalmente ubicada entre la aurícula derecha y el ventrículo derecho, no se desarrolla apropiadamente.
Normalmente, la sangre pobre en oxígeno (azul) retorna a la aurícula derecha proveniente del cuerpo, se dirige al ventrículo derecho y luego es bombeada a través de la arteria pulmonar hasta llegar a los pulmones en donde recibe el oxígeno. La sangre rica en oxígeno (roja) vuelve a la aurícula izquierda desde los pulmones, pasa por el ventrículo izquierdo y luego, a través de la aorta, es bombeada hacia el cuerpo.
Sin embargo, en la atresia tricuspídea ocurre lo siguiente:
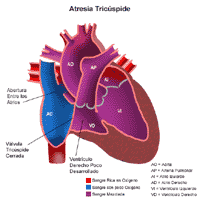
La válvula tricúspide no se forma del todo y en vez de eso está presente una placa de tejido en su lugar. Esta placa de tejido evita que la sangre pobre en oxígeno (azul) pase de la aurícula derecha al ventrículo derecho y hacia los pulmones como debería.
El ventrículo derecho a menudo se encuentra subdesarrollado.
Existe una abertura entre las dos aurículas (comunicación interauricular) y por lo general, entre las paredes ventriculares (comunicación interventricular), lo que permite que la sangre pobre en oxígeno (azul) se mezcle con la sangre rica en oxígeno (roja).
Un conducto arterial persistente permite que la sangre pase de la aorta a la arteria pulmonar y recibir oxígeno en los pulmones.
La atresia tricuspídea representa un pequeño porcentaje de todos los casos de enfermedades cardíacas congénitas y ocurre en aproximadamente 5 de cada 100,000 nacimientos. Uno de cada 5 bebés que nacen con atresia tricuspídea también presentan algún otro problema cardíaco. La AT se produce de igual forma en varones como en mujeres.
¿Cuáles son las causas de la atresia tricuspídea?
El corazón se forma durante las primeras 8 semanas de desarrollo fetal. En la AT, durante la mitad de este periodo de desarrollo, la válvula tricúspide no se desarrolla apropiadamente. El desarrollo ventricular está influenciado por la sangre que fluye a través de él. Dado que la sangre no es capaz de pasar a través de la válvula tricúspide, el ventrículo derecho no crece.
Algunos defectos cardíacos congénitos podrían tener un enlace genético que causa los problemas cardíacos que ocurren con mayor frecuencia en ciertas familias. Este defecto cardíaco ocurre por casualidad la mayoría de las veces, sin razón clara de su desarrollo.
¿Por qué la atresia tricuspídea es una preocupación?
Este defecto cardíaco hace que los niños se pongan cianóticos (color de piel azulado) ya que sale del corazón una combinación de sangre pobre en oxígeno (azul) y rica en oxígeno (roja) y va hacia el cuerpo. La cantidad de oxígeno que irá al torrente sanguíneo depende de varios factores. Algunos niños se ponen solo levemente cianóticos mientras que otros no tienen suficiente oxígeno en la sangre para satisfacer las necesidades del cuerpo.
¿Cuáles son los síntomas de la atresia tricuspídea?
Los síntomas aparecen poco después del nacimiento. Los siguientes son los síntomas más comunes de atresia tricuspídea. Sin embargo, cada niño puede experimentar los síntomas de manera diferente. Los síntomas pueden incluir:
color azul en la piel, los labios y el blanco de las uñas (cianosis);
respiración rápida;
respiración dificultosa; y
frecuencia cardíaca acelerada.
Los síntomas de la atresia tricuspídea podrían asemejarse a otras condiciones médicas o problemas cardíacos. Siempre debe consultar al médico de su hijo para obtener un diagnóstico.
¿Cómo se diagnostica la atresia tricuspídea?
La asistencia médica de su hijo estará a cargo de un cardiólogo pediátrico y/o un neonatólogo. Un cardiólogo pediátrico se especializa en el diagnóstico y control médico de los defectos cardíacos congénitos así como también problemas cardíacos que pueden desarrollarse durante la infancia. Un neonatólogo se especializa en enfermedades que afectan a los recién nacidos, sean o no prematuros.
La cianosis es el síntoma principal de que el recién nacido tiene un problema. El médico de su hijo también puede oír un soplo cardíaco durante un examen físico. En este caso, el soplo cardíaco es un ruido producido por la turbulencia de la sangre que circula por las aberturas que permiten la mezcla sanguínea o a través de la válvula pulmonar obstruida.
El examen de diagnóstico para enfermedades cardíacas congénitas varía según la edad del niño, su condición clínica y las preferencias institucionales. Algunos exámenes que podrían recomendarse incluyen los siguientes:
radiografías de tórax. Un examen de diagnóstico que utiliza rayos invisibles de energía electromagnética para obtener imágenes de los tejidos internos, los huesos y los órganos en una placa;
electrocardiograma (ECG). Un examen que registra la actividad eléctrica del corazón, muestra los ritmos anormales (arritmias o disritmias) y detecta el estrés del músculo cardíaco;
ecocardiograma (eco).Un procedimiento que evalúa la estructura y función del corazón al utilizar ondas sonoras que se registran en un sensor electrónico que produce una imagen en movimiento del corazón y las válvulas cardíacas; y
cateterismo cardíaco. Un cateterismo cardíaco es un procedimiento invasivo que brinda información muy detallada sobre las estructuras dentro del corazón. Bajo los efectos de un sedante, se inserta un tubo pequeño, delgado y flexible (catéter) dentro del vaso sanguíneo en la ingle y se lo hace llegar hasta el interior del corazón. La presión sanguínea y las medidas del oxígeno se toman en las cavidades del corazón, así como en la arteria pulmonar y en la aorta. También se inyecta una tinta de contraste para visualizar más claramente las estructuras dentro del corazón.
Tratamiento para la atresia tricuspídea
Una vez que se distingan los síntomas, es muy probable que a su hijo se lo interne en la unidad de cuidados intensivos (UCI) o en el cuarto de cunas de cuidados intensivos. Al principio, se le puede suministrar oxígeno e, inclusive, se le puede poner un respirador artificial para ayudarlo a respirar. Se administran medicamentos IV, como prostaglandina E1, para ayudar a la sangre a circular al corazón y pulmones. Pueden administrarse otros medicamentos para ayudar a que el corazón y los pulmones funcionen con más eficacia.
Existen otros aspectos importantes para el tratamiento inicial.
Se puede utilizar un cateterismo cardíaco como procedimiento de diagnóstico o como procedimiento de tratamiento inicial para ciertos defectos cardíacos. Puede realizarse un cateterismo cardíaco para evaluar cualquier defecto y para controlar la cantidad de sangre que está mezclándose.
Como parte del cateterismo cardíaco, puede llevarse a cabo un procedimiento llamado septostomía auricular con globo para mejorar la combinación de sangre rica en oxígeno (roja) y sangre pobre en oxígeno (azul).
Se utiliza un catéter especial que tiene un globo en la punta para crear o agrandar una abertura en el tabique auricular (la pared que divide la aurícula izquierda de la derecha).
Se guía el catéter a través del foramen oval (una pequeña abertura en el tabique auricular que se cierra poco después del nacimiento) hacia la aurícula izquierda.
Se infla el globo.
Rápidamente se tira del catéter, a través de la abertura hacia la aurícula derecha, lo que agranda al orificio y permite que la sangre se mezcle entre las aurículas.
Se suministra un medicamento intravenoso llamado prostaglandina E1 para que no se cierre el conducto arterial.
El conducto arterial (la conexión normal entre la aorta y la válvula pulmonar) probablemente se cierre si se detiene la infusión de prostaglandina E1. Si esto pasa, se debe de crear quirúrgicamente otro camino para que la sangre llegue a los pulmones y reciba oxígeno.
Se realizan una serie de operaciones en los primeros dos años de vida para redirigir la sangre y se agregue suficiente oxígeno al torrente sanguíneo a fin de satisfacer las necesidades del niño.
Todas las cirugías se realizan con anestesia general. Existen tres tipos de cirugías.
Derivación de Blalock-Taussig. Esta primera operación no es necesaria en todos los bebés. Crea un camino artificial para que la sangre llegue a los pulmones Se hace una conexión entre la primera arteria que nace de la aorta (llamada arteria subclavia) y la arteria pulmonar derecha. Parte de la sangre que viaja a través de la aorta hacia el cuerpo se "desvía" a través de esta conexión y fluye hacia la arteria pulmonar para recibir oxígeno. Sin embargo, el bebé quedará con algún grado de cianosis, ya que la sangre pobre en oxígeno (azul) de la aurícula derecha y la sangre rica en oxígeno (roja) del lado izquierdo del corazón se mezclan y fluyen a través de la aorta hacia el cuerpo.
Derivación de Glenn. Una segunda operación que a menudo se hace alrededor de los 4 a 6 meses de edad, reemplaza la derivación Blalock-Taussig con otra conexión a la arteria pulmonar. En esta operación se retira la derivación Blalock-Taussig y se conecta la vena cava superior (la vena grande que lleva sangre pobre en oxígeno de la cabeza y brazos de vuelta al corazón) a la arteria pulmonar derecha. La sangre de la cabeza y los brazos fluye pasivamente hacia la arteria pulmonar y se dirige a los pulmones para recibir oxígeno. Sin embargo, la sangre pobre en oxígeno (azul) que vuelve al corazón desde la parte baja del cuerpo a través de la vena cava inferior seguirá mezclándose con la sangre rica en oxígeno (roja) del corazón izquierdo y se dirigirá al cuerpo, por lo tanto, el niño seguirá estando cianótico. Esta operación ayuda a crear algunas de las conexiones necesarias para la operación final, el procedimiento de Fontan.
Procedimiento de Fontan. Esta operación a menudo se hace alrededor de los 2 a 3 años de edad y permite que toda la sangre pobre en oxígeno (azul) que regresa al corazón fluya pasivamente hacia la arteria pulmonar, lo que mejora en gran medida la oxigenación de la sangre. La derivación de Glenn, que conecta la vena cava superior con la aurícula derecha, se deja en su lugar. También se realiza una segunda conexión que dirige la sangre desde la vena cava inferior hacia la arteria pulmonar principal o derecha. Esta conexión se puede realizar con variaciones ligeramente diferentes, según el método que prefiera el cirujano y según lo que sea mejor para la anatomía y las presiones cardíacas de su hijo antes de la operación. Los términos que a menudo se usan para describir las variaciones de Fontan incluyen: clásica, túnel lateral y extracardíaca.
Cuidado postoperatorio de su hijo
Después de la cirugía, los bebés regresarán a la unidad de cuidados intensivos (UCI) para que se los controle atentamente durante el período de recuperación.
Mientras que esté en la UCI, se usarán equipos especiales para ayudarle a recuperarse, entre ellos los siguientes:
respirador artificial. Un equipo que ayuda a su hijo a respirar mientras se encuentra bajo anestesia durante la operación. Un pequeño tubo plástico insertado a través de la tráquea y sujetado al respirador, el cual respira por su hijo mientras está muy adormecido para respirar de manera efectiva por sí solo. Después de una reparación de la atresia tricuspídea, por lo general es conveniente que los niños permanezcan con respirador artificial durante algunos días para poder descansar.
catéteres intravenosos (IV). Pequeños tubos plásticos insertados a través de la piel en los vasos sanguíneos para aportar fluidos intravenosos y medicamentos importantes para que su hijo se recupere de la operación;
vía arterial. Es una vía intravenosa especializada que se coloca en la muñeca o en cualquier otra zona del cuerpo donde se pueda tomar el pulso y que mide constantemente la presión sanguínea durante la cirugía y mientras su hijo se encuentra en la UCI;
sonda nasogástrica (NG). Un pequeño tubo flexible que drena las burbujas de gas y de ácido que pueden formarse en el estómago durante la cirugía;
catéter urinario. Un pequeño tubo flexible que permite drenar orina de la vejiga y que mide con exactitud cuánta orina produce el cuerpo, lo que ayuda a determinar cómo está funcionando el corazón. Después de la cirugía, el corazón puede encontrarse un poco más débil que antes, y, por lo tanto, el cuerpo puede comenzar a retener fluidos, lo cual provoca inflamación e hinchazón. Pueden administrarse diuréticos para ayudar a los riñones a liberar el exceso de fluidos del organismo;
tubo torácico. Se puede introducir un tubo de drenaje para liberar al tórax de la sangre que, de lo contrario, se acumularía después de cerrada la incisión. Puede producirse una hemorragia durante varias horas o incluso días después de la cirugía; y
monitor cardíaco. Un equipo que exhibe de manera continua una imagen del ritmo cardíaco de su hijo y que controla la frecuencia cardíaca, la presión arterial y otros valores.
Mientras su hijo permanece en la unidad de cuidados intensivos o cuando salga de ella, puede necesitar algún otro equipo aquí no mencionado. El personal del hospital le detallará cuál es el equipo necesario.
Su hijo se sentirá lo mejor posible con la administración de diferentes medicamentos; algunos aliviarán el dolor y otros reducirán la ansiedad. Además, el personal necesitará su colaboración para tranquilizar y reconfortar al niño.
Después de haber sido dado de alta de la unidad de cuidados intensivos, su hijo se recuperará en otra unidad del hospital durante algunos días antes de volver al hogar. Antes de que sea dado de alta, usted aprenderá cómo atenderlo en el hogar. Se le explicará acerca de los medicamentos que necesite tomar durante algún tiempo. También se le darán instrucciones escritas acerca de los medicamentos, las restricciones de las actividades y las citas de seguimiento.
Al principio, los niños que han estado mucho tiempo con respirador o que estuvieron bastante enfermos en la unidad de cuidados intensivos, pueden presentar inconvenientes para alimentarse. Estos bebés pueden tener aversión oral; pueden llegar a igualar la sensación de tener algo en la boca, como un chupete o un biberón, con aquella menos placentera de estar con respirador artificial. Algunos niños simplemente están cansados y necesitan recuperar fuerzas antes de poder aprender a alimentarse con biberón. Entre las estrategias que se utilizan para ayudar a los niños a alimentarse se incluyen las siguientes:
fórmulas con alto contenido calórico o leche materna. Pueden añadirse suplementos nutricionales especiales a la fórmula o a la leche extraída del pecho con una bomba. Estos suplementos aumentan la cantidad de calorías por cada onza, de manera que su hijo beberá menos pero consumirá las calorías necesarias para crecer; y
alimentación suplementaria por sonda. Alimentación suministrada a través de un tubo flexible y pequeño que pasa por la nariz y baja por el esófago hacia el estómago. Dicha alimentación puede complementar o reemplazar la alimentación con biberón. A los niños que beben parte del biberón, pero no todo, se les puede suministrar el resto de la alimentación a través de la sonda. Los niños que están demasiado cansados para alimentarse con biberón pueden recibir la fórmula o leche materna simplemente a través de la sonda.
Cuidado de su hijo en el hogar después de la reparación quirúrgica de la AT
Podrían recomendarse medicamentos para el dolor, como acetaminofén o ibuprofeno para mantener cómodo a su hijo. Antes de que su hijo sea dado de alta, analice con su médico las opciones para el control del dolor.
De requerirse cualquier tratamiento especial en el hogar, el personal de enfermería se asegurará de que usted pueda realizarlo de manera individual o con la ayuda de una agencia de cuidados en el hogar.
Puede recibir instrucciones adicionales de parte de los médicos de su hijo y del personal del hospital.
Perspectivas a largo plazo después de la reparación quirúrgica de la atresia tricuspídea
Los bebés permanecerán cianóticos después de las dos operaciones hasta que la última operación (procedimiento Fontan) se haya realizado. Su hijo podría crecer y desarrollarse más despacio que el promedio de los bebés debido a las cantidades más bajas de oxígeno disponibles para las necesidades del cuerpo. Luego del procedimiento Fontan, cuando los niveles de oxígeno mejoran, muchos niños notan mejoras importantes de crecimiento y desarrollo. Con el tiempo pueden alcanzar a los otros niños.
Luego de cada operación, su bebé necesitará tener seguimiento con un cardiólogo pediatra, quien hará ajustes a los medicamentos, le ayudará con los problemas de alimentación, medirá los niveles de oxígeno y determinará cuándo es el momento para la siguiente operación. Algunos adultos jóvenes son candidatos para la revisión de Fontan para evitar la progresión rápida de algunas de las complicaciones a largo plazo y/o para retrasar la necesidad de un trasplante cardíaco.
Existe un riesgo significativo de desarrollo progresivo de complicaciones con el envejecimiento, como insuficiencia cardíaca, arritmias, enteropatías perdedoras de proteínas, congestión/cirrosis hepática y venas varicosas.
El embarazo y otras cirugías no cardíacas representan riesgos mayores y requieren una evaluación cuidadosa y una charla con un cardiólogo congénito.
El seguimiento regular en centros de atención para niños o adultos con problemas cardíacos congénitos debe continuar durante toda la vida del paciente.
Consulte al médico para obtener más información acerca de la perspectiva específica para su hijo.
Conéctese con nosotros:
Descarga nuestra App: